.
L’usure d’une prothèse est sa détérioration liée au frottement des pièces. C’est la complication majeure à long terme des prothèses totales de hanche. Plusieurs mécanismes d’usure ont été décrits (usure par abrasion, par transfert, par corrosion,…). L’usure d’une prothèse n’est le plus souvent à l’origine d’aucun symptôme (aucune douleur) pendant une longue période.
Elle est évaluée par votre chirurgien lors des consultations de contrôle sur les radiographies qu’il prescrit (surtout dans le cas de prothèse contenant du polyéthylène). Cette usure peut être à l’origine, par le biais de particules d’usures libérées, notamment de polyéthylène (plastique de haute densité), de métal (on parle de « métallose »), d’une réaction inflammatoire (à corps étranger) qui abîme le tissu osseux situé autour de la prothèse : on parle d’ostéolyse périprothétique.
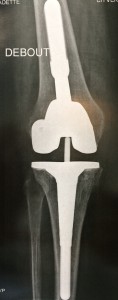
L’ostéolyse périprothétique induit une perte de fixation des composants prothétiques (implants) appelée descellement. Le descellement peut être d’origine mécanique ou infectieuse. Le descellement se traduit par des douleurs et par la migration des implants, appréciée par le chirurgien, qui compare vos clichés radiologiques successifs.
En cas de douleurs, consécutivement au descellement prothétique favorisé par l’ostéolyse osseuse, une nouvelle intervention de reprise de prothèse peut être justifiée. Il est communément admis qu’il est préférable de réaliser une reprise chirurgicale de la prothèse avant que l’ostéolyse ne soit trop étendue pour réduire la difficulté de la reconstruction osseuse.
La chirurgie de révision de prothèse totale de genou s’effectue plusieurs années après la mise en place de la prothèse. Cet intervalle libre entre les deux interventions fluctue en fonction des individus et de différents paramètres (âge de la pose, type de prothèse, présence d’une infection connue ou non,…).
La chirurgie de révision s’effectue en cas de descellement d’un (unipolaire) voire des deux implants (bipolaire) produisant une mobilité anormale des implants par rapport à l’os lors de la mobilisation de l’articulation avec retentissement douloureux à la marche, impotence fonctionnelle voire instabilité (luxation de prothèse).
Cette chirurgie nécessite le plus souvent des précautions pré-opératoires avec la réalisation d’examens complémentaires :
- à visée étiologique (usure ou infection responsable du descellement) : scintigraphie aux polynucléaires, ponction de la hanche, bilan biologique
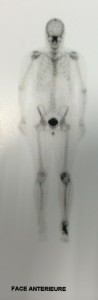
- à visée descriptive pour la chirurgie à venir (scanner de la hanche, scintigraphie osseuse)
Un liseré radiologique et tomodensitométrique continu supérieur à 1 mm et une hyperfixation d’un ou des deux implants sont des éléments en faveur d’un descellement prothétique (mécanique ou septique). Une hyperfixation à la scintigraphie aux leucocytes marqués, une ponction de hanche positive, un bilan biologique perturbé (hyperleucocytose, syndrome inflammatoire) sont des éléments en faveur d’un descellement d’origine infectieuse.
La chirurgie de révision présente les mêmes complications que la chirurgie initiale mais avec un taux de complication supérieur (chirurgie plus lourde, saignement per-opératoire plus important, âge plus avancé, présence de comorbidités plus nombreuses voire plus sévères, …) et nécessite le plus souvent un bilan cardiaque préalable (ECG, consultation cardiologique) et un suivi des comorbidités connues (diabète, pathologie pulmonaire,…).
La chirurgie de révision nécessite du matériel adapté (quille tibiale et/ou fémorale, cales ou hémicales, prothèses semi-contraintes ou charnière,…) en raison des dégâts osseux engendrés par le descellement et la mobilité des implants par rapport à l’os (perte de substance osseuse, fragilité de l’os, …). Lors de l’intervention, des prélèvements multiples sont effectués tout comme un lavage pulsé et abondant afin de documenter la présence in situ d’une éventuelle infection et de la traiter.
Compte tenu d’une chirurgie plus lourde, le suivi post-opératoire est tout particulièrement attentif au risque de survenue des complications post-opératoires (phlébite, embolie pulmonaire, infection urinaire, anémie post-opératoire, …). Souvent, l’hospitalisation, plus prolongée, avoisine les 8 à 10 jours.
Dans les cas d’infections chroniques avérées avec prélèvements per-opératoires positifs, une hospitalisation d’un minimum de deux semaines est indispensable pour la mise en place d’une bi-antibiothérapie intraveineuse, relayée par une bi-antibiothérapie orale (autorisant le retour à domicile ou la convalescence) pendant une période totale d’au moins 6 semaines avec surveillance clinique et biologique pour vérifier la tolérance et l’efficacité du traitement antibiotique.
La sortie d’hospitalisation s’effectue à domicile ou en convalescence sous couvert d’une anticoagulation prophylactique par HBPM pendant 45 jours avec le port de bas de contention du fait du risque non négligeable de phlébite. En fonction des cas, une bi-antibiothérapie est prescrite pour un minimum d’un mois avec prélèvements biologiques pour la surveillance de l’efficacité et de la tolérance du traitement antibiotique. La marche est souvent aidée par des séances de kinésithérapie.
La consultation post-opératoire est réalisée à la 6ème semaine post-opératoire pour un contrôle radio-clinique. Un suivi plus rapproché lors de la 1ère année par rapport à une prothèse de 1ère intention est souvent souhaitable compte tenu du risque de complications à plus long terme plus important (difficulté d’intégration des implants, usure et descellement précoces).